Спермограмма
Алексеев Андрей Викторович
Врач лабораторной диагностики,
Анализ спермограммы
Спермограмма – это лабораторное исследование мужского эякулята (порции спермы), состоящий из оценки сперматозоидов и семенной жидкости по комплексу показателей. Она даёт самый полный и быстрый ответ на вопрос о мужской фертильности. По её результатам можно судить не только о вероятности зачатия, но и о причинах бесплодия и перспективах терапии, а также некоторых заболеваниях половых органов. В лаборатории нашего медицинского центра выполняется срочный и высокоточный анализ спермограммы, а для сдачи анализа предусмотрен специальный кабинет.
Показания к анализу спермограммы
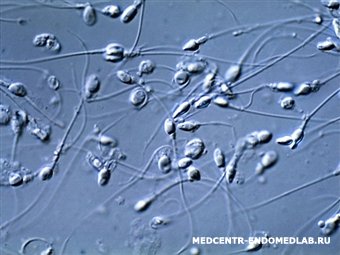 Основным показанием к спермограмме является:
Основным показанием к спермограмме является:- Бесплодный брак (выявление мужского фактора);
- Определение фертильности мужчины при заболеваниях, которые могут влиять на репродуктивную функцию (простатит, варикоцеле, ЗППП, травма мошонки);
- Подготовка к ЭКО, ИКСИ;
Спермограмма в обязательном порядке проводится претендентам на донорство спермы и желающим провести криоконсервацию спермы. Показания обычно определяет врач, хотя сдать спермограмму может каждый желающий.
Подготовка к спермограмме
Параметры спермы могут значительно меняться в зависимости от определённых факторов. Для объективной оценки анализов важно соблюдать определённые правила подготовки к сдаче анализа:
- Воздержание от семяизвержения (включая как половые контакты, так и мастурбацию) в течение 2-5 дней. Оптимально 3 дня. При более коротком сроке может ещё не накопиться адекватная порция эякулята и сперматозоидов, а при более длительном возможно появление дегенеративных форм сперматозоидов, не способных к оплодотворению.
- Здоровое питание: минимум на 3 дня исключение алкогольных напитков, минимизация жареной и жирной пищи, кофе, так как может снизиться подвижность половых клеток и объём эякулята. Пища преимущественно растительная, богатая белком, витаминами. По согласованию с врачом отмена приёма лекарственных препаратов на этот срок.
- Ограничение посещения бани и сауны на этот же срок: общее перегревание организма может уменьшить количество нормальных зрелых сперматозоидов. Нахождение в любых помещениях с повышенной температурой негативно сказывается на качестве спермы.
- Не допускать тяжёлых физических нагрузок и психоэмоциональных стрессов. Изменение показателей спермограммы может быть вызвано переутомлением организма и накоплением молочной кислоты, или нарушением гормонального фона, а не истинной патологией.
Методика проведения спермограммы
Собирают сперму в стерильную одноразовую посуду. Лабораторные исследования должны быть проведены не позднее 3 ч. с момента получения материала. В противном случае достоверность данных анализа снижается.
Как сдавать спермограмму?
Сбор эякулята осуществляется в медицинских учреждении в изолированной комнате, специально оборудованной,путём мастурбации. Используются стерильные пластиковые контейнеры для жидких биологических материалов. Для правильной интерпретации результата анализа важно собрать всю порцию спермы, особенно первую часть, содержащую большую часть сперматозоидов.
Другие методы получения спермы (прерванный половой акт, презерватив) имеют определённые недостатки, в связи с чем не рекомендуются.
Если невозможно сдать спермограмму в условиях медицинского учреждения, то необходимо соблюсти строгие условия транспортировки:
Анализ результата проводится в течение срока от 2-3 часов до суток, что зависит от лаборатории. Для оценки используется более 50 показателей. В России сейчас нет нормативных документов, регламентирующих интерпретацию анализов спермограммы, поэтому каждое медицинское учреждение может иметь свои нормы исследуемых показателей. Однако чаще всего используют нормы ВОЗ, пересмотренные в 2010 году. Среди них:
Макроскопические результаты спермограммы – оцениваются первым этапом:
Микроскопические результаты спермограммы– изучаются вторым этапом, но имеют первостепенное значение:
По подвижности сперматозоиды классифицируются следующим образом:
Причины астенозооспермии (нарушения подвижности сперматозоидов) окончательно не изучены. Однако на подвижность сперматозоидов достоверно влияют как внешние факторы (температурный или токсический, стресс, длительное воздержание), так и генетические и гормональные нарушения. Возможно - инфекция и, как следствие, воспалительный процесс мочеполовой сферы.
Морфологическая оценка сперматозоидов
Аномальные сперматозоиды присутствуют в эякуляте всегда. Норма их количества зависит от метода оценки и обычно указывается на бланке лаборатории. По нормативам ВОЗ морфологически нормальных сперматозоидов должно насчитываться не менее 4%. Состояние, сопровождающееся уменьшением их количества, называют тератозооспермией. При этом снижается вероятность зачатия, повышается количество замерших беременностей, развитие патологии плода.
Возможны следующие нарушения морфологии:
При пограничных или патологических результатах рекомендуется повторить анализ через 2-3 недели, тщательно соблюдая правила подготовки к исследованию. Показатели спермограммы настолько изменчивы, что вполне могут нормализоваться за это время.
Другие методы получения спермы (прерванный половой акт, презерватив) имеют определённые недостатки, в связи с чем не рекомендуются.
Если невозможно сдать спермограмму в условиях медицинского учреждения, то необходимо соблюсти строгие условия транспортировки:
- Время – не более часа;
- Температура – 20-37 градусов Цельсия;
- Ёмкость – специальные контейнеры, приобретённые в аптеке;
Результаты спермограммы
Анализ результата проводится в течение срока от 2-3 часов до суток, что зависит от лаборатории. Для оценки используется более 50 показателей. В России сейчас нет нормативных документов, регламентирующих интерпретацию анализов спермограммы, поэтому каждое медицинское учреждение может иметь свои нормы исследуемых показателей. Однако чаще всего используют нормы ВОЗ, пересмотренные в 2010 году. Среди них:
Макроскопические результаты спермограммы – оцениваются первым этапом:
- объём эякулята: от 1,5 мл и более
- цвет: беловато-сероватый, опалесцирующий
- время разжижения (и взаимосвязанная величина - вязкость): 15-60 минут
- кислотность: 7,2-8 (у большинства 7,8-8)
- запах: специфический, за счёт вырабатываемого спермина
Микроскопические результаты спермограммы– изучаются вторым этапом, но имеют первостепенное значение:
- концентрация сперматозоидов: в 1 мл должно содержаться не менее 15 млн половых клеток (относительное значение), а во всём объёме эякулята не менее 39 млн (абсолютное значение);
- число живых и мёртвых сперматозоидов: жизнеспособность должна составлять не менее 58%. Если сперматозоиды подвижные, то они живые. Неподвижные могут иметь нарушения функции движения либо быть мёртвыми, что требует дополнительных исследований;
- обнаружение лейкоцитов, эритроцитов, спермиофагов и т.д.;
По подвижности сперматозоиды классифицируются следующим образом:
- - прогрессивные (активно- или слабоподвижные, отличаются скоростью движения больше или меньше 25 мкм/с) – движутся по прямой;
- - непрогрессивно-подвижные – движутся не по прямой или на месте;
- - неподвижные.
Причины астенозооспермии (нарушения подвижности сперматозоидов) окончательно не изучены. Однако на подвижность сперматозоидов достоверно влияют как внешние факторы (температурный или токсический, стресс, длительное воздержание), так и генетические и гормональные нарушения. Возможно - инфекция и, как следствие, воспалительный процесс мочеполовой сферы.
Морфологическая оценка сперматозоидов
Аномальные сперматозоиды присутствуют в эякуляте всегда. Норма их количества зависит от метода оценки и обычно указывается на бланке лаборатории. По нормативам ВОЗ морфологически нормальных сперматозоидов должно насчитываться не менее 4%. Состояние, сопровождающееся уменьшением их количества, называют тератозооспермией. При этом снижается вероятность зачатия, повышается количество замерших беременностей, развитие патологии плода.
Возможны следующие нарушения морфологии:
- головки сперматозоида: дефекты строения, формы, размера;
- шейки и средней части;
- формы жгутика.
При пограничных или патологических результатах рекомендуется повторить анализ через 2-3 недели, тщательно соблюдая правила подготовки к исследованию. Показатели спермограммы настолько изменчивы, что вполне могут нормализоваться за это время.
Отклонение этих показателей свидетельствует в пользу воспаления и бесплодия, но не является их достоверным признаком. Для этого нужна более углубленная диагностика и проведение повторных исследований.
